Introducción
La hipertensión arterial (HTA) es el principal factor de riesgo cardiovascular (FRCV)1,2 y se considera una de las mayores causas de morbimortalidad del mundo, producida esta, sobre todo, por enfermedad cardiovascular (ECV)3. Se trata de una de las condiciones patológicas más prevalentes en el medio comunitario, y se han duplicado el número de diagnósticos a nivel mundial en los últimos 30 años4. Dicha prevalencia en población adulta oscila entre el 33 y el 43%, y aumenta con la edad de tal forma que en >65 años supera el 60%. En nuestro medio, dado el envejecimiento progresivo de la población, se prevé que la tendencia de incremento de la prevalencia siga en las próximas décadas2.
La HTA se define como una presión arterial elevada de forma mantenida. Tradicionalmente, se ha definido como HTA la presencia de cifras de tensión arterial sistólica (TAS) y diastólica (TAD) >140/90 mmHg, y ese es el umbral que aceptan las guías europeas de hipertensión1,5,6. En la actualidad, la mayoría de las guías clínicas mantiene dicho umbral, aunque tanto en el American College of Cardiology (ACC) como la American Heart Association (AHA) han llegado a proponer que el umbral diagnóstico se reduzca a 130/801,7, lo que aumentaría exponencialmente la prevalencia de la enfermedad.
Gracias a los diversos tratamientos antihipertensivos y cambios en el estilo de vida, se ha podido objetivar un descenso muy importante de la mortalidad relacionada con la HTA8-11. Aun así, los pacientes hipertensos siguen presentando un aumento de riesgo de eventos cardiovasculares y de mortalidad global. Además, en los últimos años nos encontramos frente a una ralentización de esta tendencia a la baja respecto a la mortalidad por accidente cerebrovascular y por cardiopatía isquémica12.
La relación entre los niveles de HTA y la morbimortalidad cardiovascular (CV) ha sido objeto de estudio en múltiples estudios, encontrando que una reducción de 5 mmHg de TAS y de 3 mmHg de TAD se asocia con disminuciones del riesgo de evento cardiovascular en todos los grupos de edad13 y en pacientes con ECV previa o sin ella14. Adicionalmente, se ha comunicado que una reducción de la TAS de 10 mmHg o de 5 mmHg de TAD consigue disminuir el riesgo de cardiopatía coronaria en un 22% y de accidente cerebrovascular en un 41%15.
Además, esta relación entre la reducción de la TA y la reducción del riesgo de presentar un evento cardiovascular se mantiene independientemente de valores de TA previos al tratamiento y de los diagnósticos previos de ECV10,16, por lo que podríamos concluir que el descenso de la TA es beneficioso tanto en prevención primaria como en prevención secundaria de enfermedades cardiovasculares importantes10,15,16.
Por otro lado, pese a que la reducción farmacológica de la TA es eficaz hasta las edades avanzadas de la vida13, el impacto en morbimortalidad de la HTA se ve modificado con la edad y, aunque la prevalencia aumenta a lo largo de la vida, el riesgo de mortalidad por este motivo disminuye a lo largo de la misma, siendo 2,5 veces mayor la mortalidad si la HTA es diagnosticada antes de los 45 años17. En esta línea, ciertos estudios apuntan a la posibilidad de que la elevación de la TA pueda de cierta manera constituir un mecanismo protector frente a la disfunción de ciertos órganos18, llegando incluso a relacionarse la disminución excesiva de la TA diastólica con un aumento de la mortalidad8,19,20.
Por eso, se ha debatido sobre si el control de la HTA debe ser igual de riguroso en edades más avanzadas de la vida. Durante muchos años hubo consenso en cuanto a las cifras de control óptimo de TA en pacientes hipertensos, estableciéndose los niveles objetivo en <140/90 mmHg en personas <60 años y de 150/90 mmHg en personas >60 años5. Sin embargo, en el año 2015 se publica el estudio SPRINT en el que se demuestra en población con alto riesgo cardiovascular (pero sin diabetes) que unas cifras de control más estrictas, <120/80 mmHg, suponen una disminución de la mortalidad por cualquier causa del 27%21.
En la bibliografía encontramos revisiones sistemáticas que concluyen que la disminución de las cifras objetivo de TA reduce la mortalidad cardiovascular tanto en pacientes con alto riesgo cardiovascular9 como en pacientes con HTA en general15, y que este beneficio se produce también en el grupo de >75 años22, por lo tanto, apoyan tratamientos antihipertensivos intensivos en todos los grupos de edad.
Así, las guías europeas de HTA hacen una recomendación general de reducir inicialmente la TA por debajo de 140/90 mmHg, para, a continuación, y si el tratamiento es bien tolerado, establecer el objetivo de una TA <130/80 mmHg. En pacientes de más edad, se considera «razonable» mantener el objetivo de TAS entre 130 y 140 mmHg1,2.
Sin embargo, existe una discrepancia entre lo observado en los estudios reseñados y otros estudios a nivel poblacional en personas de riesgo medio-bajo. Varias revisiones sistemáticas no encontraron diferencias entre la mortalidad global en pacientes hipertensos al reducir las cifras de control óptimo por debajo de 135/80 mmHg23 y otras concluyeron que, en pacientes de edad media, con cifras de TA inferiores de 160/100, el tratamiento farmacológico no reducía la mortalidad por todas las causas24 y que, además, la tasa de efectos adversos en los grupos de pacientes sometidos a una terapia más intensiva era mayor que en los pacientes con terapia estándar, hecho que se traducía en tasas de retirada cinco veces mayor en un grupo respecto al otro. En pacientes mayores, estudios de seguimiento prolongado concluyen que el control más estricto de las cifras de TA no se asocia a un mejor pronóstico en cuanto a morbimortalidad cardiovascular25.
La realidad es que el control de las cifras de TA son insuficientes tanto en entornos locales26 como internacionales, donde dicho control no ha mejorado con el tiempo27.
En este contexto de controversia, parece adecuado evaluar el impacto del control de la TA en la morbimortalidad de los pacientes de 65 y más años sin patología cardiovascular previa, en el ámbito comunitario.
Material y métodos
Diseño
Estudio observacional de cohorte retrospectiva.
Emplazamiento
Todos los centros de salud de la Comunidad de Madrid.
Selección de sujetos
Se incluyeron los sujetos de 65 o más años con diagnóstico de HTA, con fecha de primer diagnóstico entre el 01/11/1/2007 y el 31/12/2008, sin evento cardiovascular previo y con al menos dos cifras de TA registradas en el primer año de seguimiento.
El criterio diagnostico fue tener unas cifras de TAS/TAD obtenidas de forma protocolizada en la clínica >140/90 mmHg, medida en reposo de dos momentos diferentes28.
Variables
Se recogió información demográfica (edad y sexo) e información clínica, presencia de diabetes (código CIAP2 T89, T90), tabaquismo (cualquier registro en historia clínica) e hipercolesterolemia (CIAP2 T93).
La edad se reclasificó en los grupos de 65-74 años, de 75-84 años y de 85 y más años.
La HTA se clasificará siguiendo los criterios de la European Society of Cardiology/European Society of Hypertension (ESC/ESH), teniendo en cuenta el valor de TA más cercana al diagnóstico y creando así tres grupos: grado 1 de HTA (140-159/90-99 mmHg), grado 2 de HTA (160-179/100-109 mmHg) y grado 3 de HTA (≥180/≥110 mmHg)1.
La variable independiente fue la última TA medida en el primer año de seguimiento. La definición de buen control se estableció para diferentes niveles de TAS/TAD, entre ellos: 140/90 y 130/80 mmHg. Se eligió la última medida de TA por ser la variable seleccionada para calcular el porcentaje de buen control en algunas propuestas previas29, y porque al año de tratamiento se espera haber encontrado el manejo clínico adecuado de los pacientes con HTA21,30.
La variable de desenlace fue la mortalidad por cualquier causa o la ocurrencia de evento cardiovascular, incluida la muerte por causa cardiovascular (ECV). Dicho evento se definió por la presencia de enfermedad renal crónica (CIAP2 U99.1), cardiopatía isquémica (infarto agudo de miocardio [CIAP2 K75], angina [CIAP2 K74], isquemia crónica [CIAP2 K76]), enfermedad cerebrovascular [CIAP2 K90], enfermedad arterial periférica [CIAP2 K92], aparición de microalbuminuria urinaria (sí/no), definida como un cociente albúmina en orina/creatinina >30, existencia de proteinuria (sí/no), definida como la presencia de 300 mg/dL de proteínas en orina en al menos dos muestras consecutivas en ausencia de enfermedad concomitante o la ocurrencia de muerte por cualquiera de estas causas.
Cada sujeto fue seguido hasta la ocurrencia del evento cardiovascular o muerte, hasta su pérdida de seguimiento, o hasta el 31 de diciembre de 2018.
La fuente de información fue la historia clínica (APMadrid®) y el Instituto de Estadística de la Comunidad de Madrid y del Instituto Nacional de Estadística para la codificación de la muerte y su causa.
Cálculo de tamaño muestral
En un estudio de supervivencia de dos cohortes, si la distribución entre buen control y mal control fuese 1:1 y la supervivencia libre de evento al final del período fuese del 60% para el grupo mal control y del 70% para el grupo buen control, con unas pérdidas del 10% en el seguimiento, y para una confianza del 95% y una potencia del 90%, sería necesario incluir 1.036 sujetos en el estudio31.
Dado que los pacientes fueron recogidos de determinados centros de salud, y que la correlación entre sujetos del mismo centro será más amplia de la esperable en la población general, podemos suponer que existirá un factor de inflación de la varianza, «f», dependiente del coeficiente de correlación intraclase de la medida de resultado.
El número anual de nuevos diagnósticos de HTA en personas >65 años en la Comunidad de Madrid es superior a 10.000 por año, por lo que, aunque solo se tuviesen datos completos al inicio de la mitad, las diferencias previstas podrían observarse por muy grande que fuese dicho factor «f».
Análisis
Las variables cualitativas vienen descritas por sus frecuencias y las variables cuantitativas por sus medidas de tendencia central y de dispersión. Se presentarán los intervalos de confianza (IC) del 95%.
Para el estudio de riesgos asociados al control de la TA, se ajustaron modelos proporcionales de Cox. Se tuvo en cuenta el origen agregado de los datos y se calcularon estimadores robustos de los errores estándar32.
A través del modelo de regresión de Cox, se valoró la asociación del buen control de la TA en la morbimortalidad, ajustada por la influencia de las diferentes variables recogidas (sexo, edad, grado de hipertensión, tabaquismo, diabetes mellitus e hipercolesterolemia). El riesgo de ocurrencia de eventos se estudió para cada rango de edad (construyendo una interacción edad-hipertensión). Se comprobaron los supuestos de proporcionalidad de riesgos por métodos gráficos33. La elección del mejor modelo se realizó mediante la valoración del Criterio de Información de Akaike y el Criterio de Información de Bayes (Akaike Information Criteria [AIC] y Bayes Information Criteria [BIC])34.
Aspectos éticos y legales
Los datos de este trabajo se recogieron en el contexto del estudio PI1800370, financiado por el Instituto de Salud Carlos III (ISCIII) y cofinanciado por la Unión Europea.
Dicho estudio contó con la aprobación del Comité de Ética de la Investigación con Medicamentos (CEIm) del Hospital Universitario Fundación Alcorcón y de la Comisión Central de Investigación de la Gerencia Asistencial de Atención Primaria, que cedió los datos anonimizados de los pacientes.
Resultados
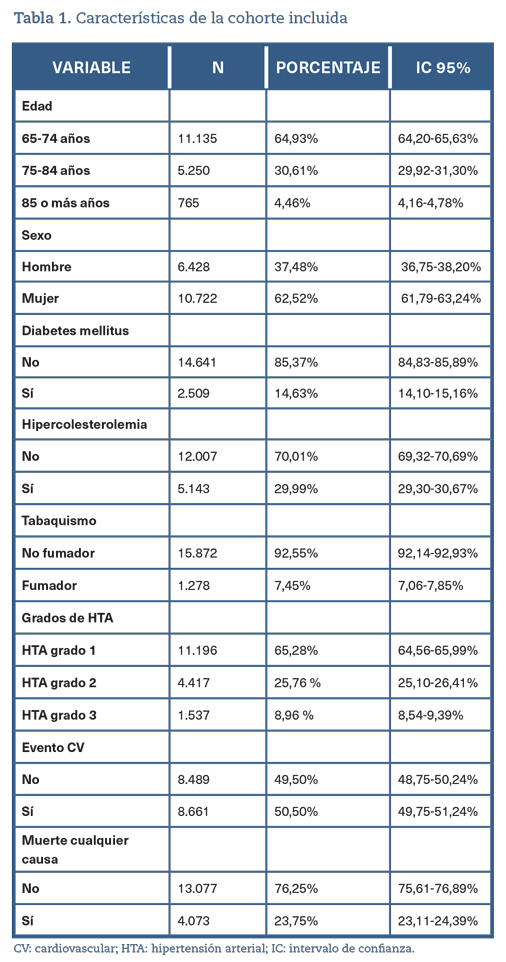
Se incluyeron 17.150 pacientes >65 años con HTA de nuevo diagnóstico, sin ECV previa con edad media de 72,9 años (desviación estándar [DS] 6,0). En la tabla 1 se presentan las características de la población incluida.
Cuando se establece como cifra de buen control la TA 140/90 mmHg, se consideraron bien controlados el 43,14% de los pacientes (IC 95%: 42,40-43,88%). Para el umbral de 130/80 mmHg, solo alcanzaron buen control el 7,09% (IC 95%: 6,72-7,48%).
Para el evento ECV (incluida muerte por causa cardiovascular), la mediana de seguimiento fue de 100,86 meses (RIC: 53,19-130,30 meses). El tiempo total en observación fue de 1.557.123/75 personas-mes y la tasa de incidencia de eventos de 5,56/1.000 personas-mes. Cuando se estudió el evento de mortalidad por cualquier causa, la mediana de seguimiento fue de 129,58 meses (RIC: 120,41-136,94 meses). El tiempo total en observación fue de 2.046.545,80 personas-mes y la tasa de incidencia de eventos de 1,99/1.000 personas-mes.
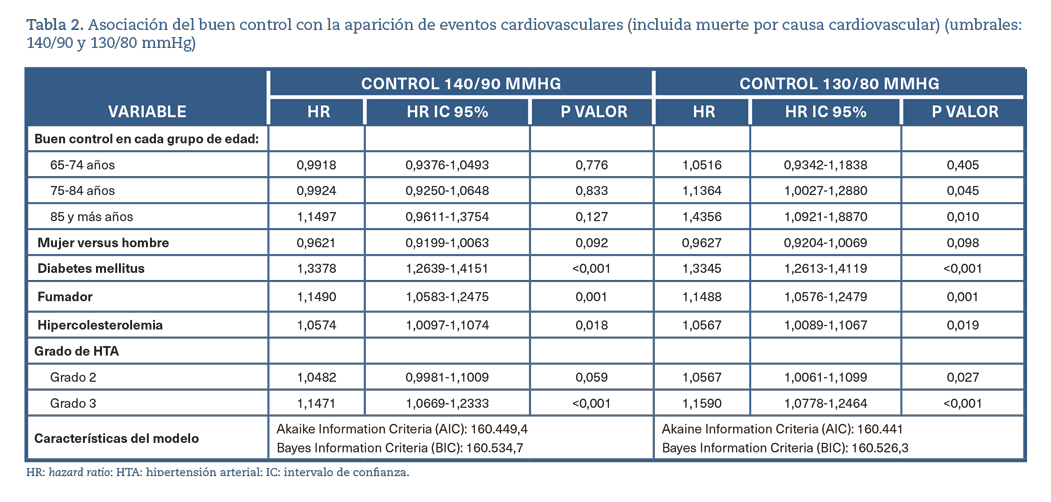
En la tabla 2 se describe el mejor modelo para estudiar la asociación del buen control con la ocurrencia de eventos cardiovasculares, incluida la mortalidad por causa cardiovascular. El buen control definido por cifras de TA <140/90 mmHg no se asocia con la ocurrencia de dicho evento en ningún grupo de edad.
Cuando se utilizan las cifras de 130/80 mmHg para definir el buen control, existe asociación con una mayor aparición de ECV, observando un exceso de riesgo del 13,64% (IC 95%: 0,27-28,80%) en sujetos de 75-84 años y un exceso de riesgo del 43,56% (IC 95%: 9,21-88,70%) en sujetos de 85 y más años.
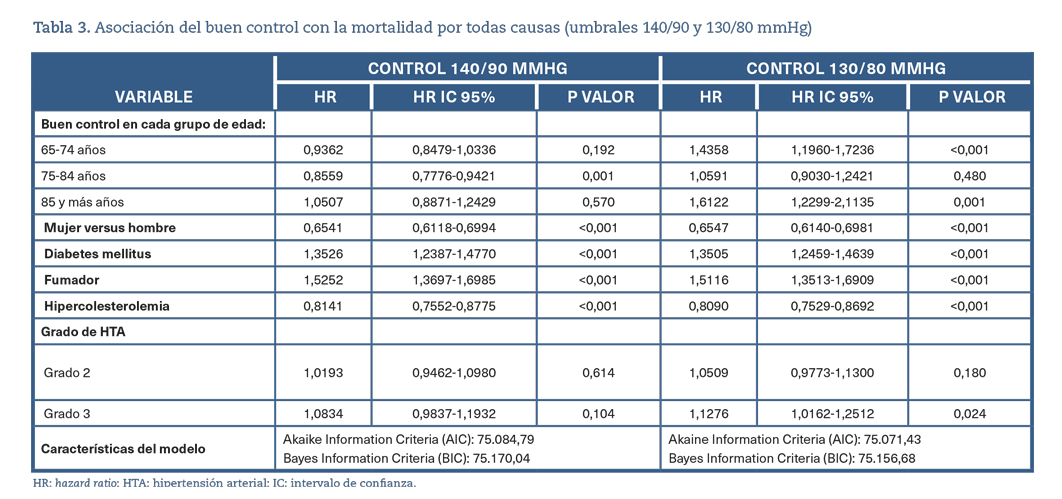
En la tabla 3 se muestra el mejor modelo para describir la asociación del buen control con la ocurrencia de mortalidad por cualquier causa (incluida la cardiovascular). El buen control definido por cifras de TA <140/90 mmHg se asocia con una disminución de la mortalidad del 14,41% (HR 0,8559, IC 95%: 0,7776-0,9421) en los sujetos de 75-84 años.
Cuando se utilizan las cifras de 130/80 mmHg para definir el buen control, existe asociación con una mayor aparición de mortalidad, observando un exceso de riesgo del 43,58% (IC 95%: 19,60-72,36%) en sujetos de 65-74 años y un exceso de riesgo del 61,22% (IC 95%: 22,99-111,35%) en sujetos de 85 y más años.
En ambos casos se ve que las variables de ajuste expresan una ocurrencia de eventos diferencial en hombres y mujeres, y que el resto de los factores de riesgo se asocia a una mayor ocurrencia de eventos, salvo la hipercolesterolemia, que tiene una asociación negativa con la mortalidad total.
Discusión
El control de la TA en sujetos >65 años se relaciona con una disminución ligera de la mortalidad en sujetos de 75-85 años, pero no con la disminución de ECV. Cuando el buen control se define por umbrales más estrictos (130/80 mmHg), se observa una asociación con una mayor ocurrencia de ECV y una mayor mortalidad, más acusada en el grupo de mayor edad.
Los estudios experimentales parecen demostrar el impacto positivo del buen control de la HTA en la morbimortalidad de los sujetos. Ese control se ha propuesto que sea más estricto, especialmente tras la publicación de algunos estudios.
Un estudio observacional comunicó que el mantener la TA en pacientes hipertensos entre 120 y 139 mmHg se asociaba con una disminución del riesgo de mortalidad por todas las causas8. Los resultados del estudio SPRINT mostraban, en sujetos >50 años de alto riesgo cardiovascular, cómo disminuía la mortalidad al ponerse como objetivos de control de TA la cifra de 120/80 mmHg21. Reducciones de 10 mmHg en la TA se asociaron en algunos metanálisis con disminuciones del 20% de riesgo de sufrir ECV, independientemente de la cifra inicial de TA15. En el metanálisis realizado por Ramihi et al.14, la reducción del riesgo de evento cardiovascular mayor se veía con reducciones de TAS de tan solo 5 mmHg14. Otros trabajos ya habían comunicado que reducir la TAS a niveles por debajo de los objetivos tradicionalmente recomendados disminuía significativamente el riesgo de ECV y mortalidad por todas las causas9.
Pero si nos fijamos en la respuesta al control de la TA en sujetos mayores, en el estudio mencionado de Banach et al.8, no se encuentra asociación entre un mayor control de las cifras tensionales y la mortalidad total por encima de los 75 años8. En el metanálisis de Rahimi et al.13 , la reducción del riesgo de ECV con la disminución de las cifras de TA se atenuaba a medida que avanzaba la edad, desapareciendo por encima de los 85 años13. Solo en el análisis por grupos de edad del estudio SPRINT parecía mantenerse la asociación del control intensivo de las cifras tensionales (objetivo: 120/80 mmHg) con la disminución de mortalidad total en >75 años22. Debe reseñarse la publicación en el año 2021 del seguimiento abierto de los pacientes incluidos en el estudio SPRINT, en el que surgen dudas sobre si el beneficio observado se mantiene en el tiempo. Además, se observó que los efectos adversos eran mayores en el grupo que había sido objeto del tratamiento intensivo35.
Otros estudios observacionales con grandes cohortes de pacientes hipertensos tratados también mostraron que tanto la TA alta como la baja tratada en comparación con los rangos sistólicos de 130-139 mmHg y diastólicos de 60-79 mmHg sufrían mayor mortalidad y enfermedad renal grave36. Estas tendencias, similares a las reportadas en este trabajo, han sido comunicadas recientemente en estudios de grandes cohortes de pacientes en el ámbito comunitario, con edades avanzadas y cierto grado de fragilidad, donde la TA <130/80 mmHg se asoció con un exceso de mortalidad37.
Las discrepancias entre los resultados de algunos estudios experimentales y los estudios de cohortes en situación de práctica clínica habitual pueden deberse a diferentes razones. Una de ellas sería la diferente patología que va apareciendo especialmente en etapas más avanzadas de la vida. A pesar de que en los estudios mencionados (y en el que se presenta) se han ajustado las asociaciones por diferentes FRCV, pueden existir otras enfermedades que interfieran en el beneficio esperado. Ese beneficio de reducir las cifras de TA más allá de lo tradicionalmente recomendado solo puede hacerse mediante una intensificación del tratamiento farmacológico. Se ha comunicado una mejora de las cifras de control de la HTA en personas mayores en nuestro país, mediada fundamentalmente por un tratamiento farmacológico más intensivo38. En las personas mayores es frecuente la polifarmacia, máxime cuando se intensifican los abordajes farmacológicos, y esta polifarmacia se ha relacionado con la morbimortalidad per se39.
Las implicaciones de este trabajo son relevantes para la toma de decisiones. A la luz de estos resultados, y de otros estudios en condiciones de práctica clínica habitual, podría cuestionarse si determinadas recomendaciones sobre una reducción agresiva de la TA en HT mayores deberían ser reevaluadas.
Este estudio no está exento de limitaciones. Por su diseño, el estudio de la causalidad es problemático. Solo fueron incluidos sujetos que tenían registros de su TA, lo que puede relacionarse con una atención sanitaria más apropiada. Otro aspecto sujeto a debate es la definición del buen control con una sola medida de TA. Aunque esta puede ser una forma poco adecuada de tomar decisiones a nivel individual, las tomas puntuales de TA (anuales) han sido utilizadas para calcular el porcentaje de buen control en otros estudios29 y, como señalamos, el final del primer año se ha tenido como momento apropiado para valorar el grado de control en diferentes ensayos clínicos. Por otra parte, la validez del diseño depende de la calidad de la información recogida. Los diagnósticos registrados en la historia clínica de Atención Primaria para HTA y diabetes mellitus han sido validados en trabajos previos40. Además, el empleo de fuentes de datos secundarias permitió identificar las situaciones finales de manera fehaciente. La validez externa, aunque condicionada por las circunstancias señaladas anteriormente, puede considerarse adecuada, pues las características del sistema de salud y de la Atención Primaria de la Comunidad de Madrid hacen que la población atendida sea un porcentaje muy significativo de la población asignada41.
En conclusión, los resultados de este estudio muestran que el control de la TA en el rango de 140/90 mmHg en sujetos >65 años, en el ámbito comunitario, se asocia con una disminución ligera de la mortalidad cuando la HTA se diagnostica entre los 75 y 84 años. No se ha demostrado asociación entre este control y la aparición de ECV (incluida la mortalidad por estas causas) cuando se ajusta el riesgo por otros FRCV y por la gravedad de la HTA. Cifras de control más estrictas (130/80 mmHg) se asocian con mayor ocurrencia de ECV y de mortalidad, especialmente en el grupo de pacientes que son diagnosticados con mayor edad.
Financiación
La obtención de los datos de este trabajo se hizo en el contexto del proyecto PI1800370, financiado por el Instituto de Salud Carlos III (ISCIII) y cofinanciado por la Unión Europea.