Introducción
El hígado graso no alcohólico (NAFLD, non-alcoholic fatty liver disease) es la enfermedad hepática más común en el mundo. Varía desde una esteatosis simple hasta una esteatohepatitis no alcohólica (EHNA). Se considera una manifestación hepática del síndrome metabólico. Hasta un 80% de los pacientes con NAFLD son obesos, con un índice de masa corporal (IMC >30 kg/m2. La distribución del tejido graso desempeña un papel más importante que el IMC. El tejido adiposo visceral (VAT, visceral adipose tissue) en individuos con obesidad mórbida (IMC ≥ 40 kg/m2) contribuye a una alta prevalencia de NAFLD. Su detección temprana es importante ya que los pacientes suelen ser asintomáticos. El tratamiento para el NAFLD presupone reducir el peso del paciente modificando el estilo de vida, administrando medicación y, en situaciones extremas, mediante cirugía bariátrica1.
El NAFLD es cada vez más prevalente en personas no obesas. Tradicionalmente se asocia a un IMC elevado, pero algunos estudios han caracterizado la prevalencia, la incidencia y los resultados a largo plazo en personas no obesas o con normopeso. En todos los grupos se encuentran comorbilidades hepáticas y no hepáticas a largo plazo, por lo que la obesidad no debería ser el único criterio para la detección del NAFLD y se propone incluir en los ensayos clínicos a participantes de todos los rangos de IMC2.
El objetivo de este trabajo es cuantificar el riesgo de hígado graso en obesidad mediante el índice validado FLI y su relación con hábitos de vida en cuanto a alimentación y actividad física.
Material y métodos
Estudio descriptivo transversal en una muestra de población laboral española de 815 trabajadores (481 hombres y 334 mujeres), con edades comprendidas entre 18 y 66 años, en una población total de 1.028, de los que se excluyeron 76 trabajadores por no cumplir criterios y 137 no mostraron voluntariedad en la participación. Los datos fueron recogidos en la historia clínico-laboral por el médico del trabajo durante los reconocimientos periódicos de vigilancia de la salud de las empresas participantes del sector servicios de las Islas Baleares, desde marzo de 2020 hasta junio de 2021, con participación voluntaria y consentimiento informado para el uso epidemiológico de los resultados obtenidos. Fueron criterios de inclusión: estar en activo en la empresa y no estar en tratamiento por enfermedad cardiovascular previa o tener factores de riesgo cardiovascular no controlados ni compensados.
El estudio fue aprobado por el Comité Ético de Investigación Clínica del Área de Salud de Baleares (IB 4383/20).
Se utilizó: para determinar el peso y la altura la báscula SECA 700 y el tallímetro telescópico SECA 220. El IMC se dividió en los rangos-OMS: normopeso < 25; sobrepeso ≥ 25-< 30; obesidad grado 1 ≥ 30-< 40; obesidad grado 2 ≥ 403.
Los perímetros de cadera (PCA) y cintura (PCi), con cinta métrica modelo SECA 20.
Composición corporal: analizador TANITABC-420MA, estimando el porcentaje de grasa corporal (GC) y grasa visceral (GV).
Indicadores de adiposidad (IA), valores estimados: PCi: hombre < 94 cm y mujer < 80 cm; índice cintura/cadera (ICC): hombre < 0,94 cm y mujer < 0,84 cm; índice cintura/altura (ICA): < 0,5 para ambos géneros; GC: hombre < 10 y mujer < 20; GV: < 10 para ambos géneros.
Variables sociales y laborales: rangos de edad: 18-39 años; 40-50 años; 51-66 años; género: mujer u hombre.
Clase social y tipo de trabajo: partiendo de la Clasificación Nacional de Ocupaciones del año 2011 (CNO-11) y la propuesta del grupo de determinantes sociales de la Sociedad Española de Epidemiologia4. Para este trabajo, se ha utilizado la clasificación reducida de tres categorías: clase I. Directores/gerentes, profesionales universitarios, deportistas y artistas; clase II. Ocupaciones intermedias y trabajadores por cuenta propia sin asalariados; clase III. Trabajadores/as no cualificados/as. Tipo de trabajo: manual (blue collar) y no manual (white collar).
Nivel de estudios, atendiendo al sistema educativo vigente en España5: estudios elementales, medios y superiores.
Hábitos de vida: alimentación, según la encuesta PREDIMED de la Fundación Dieta mediterránea se califica la adherencia a dieta mediterránea (MedDiet) con la puntuación < 9 baja adherencia, ≥ 9 buena adherencia6. Actividad física (AF): encuesta IPAQ-reducida, con autorregistro de la última semana que recoge la siguiente puntuación: actividad física moderada como mínimo 600 MET y alta, al menos 3.000 MET7. En ambos casos, la encuesta autoaplicada se realizó mediante entrevista cara a cara.
Estimación de hígado graso: calculadora fatty liver index (FLI), algoritmo basado en la PCi, el IMC y los niveles de triglicéridos y γ-glutamil transferasa, y validado para la población general8. Un valor < 30 considera bajo el riesgo de hígado graso y descarta esteatosis (razón de verosimilitud negativa de 0,2), mientras que una puntuación ≥ 60 se considera indicativo de esteatosis (razón de verosimilitud positiva de 4,3). Si el valor se sitúa entre 30-59, se considera zona intermedia, y requiere el empleo de ultrasonido.
Análisis estadístico
Análisis descriptivo de variables categóricas, calculando la frecuencia y distribución de las respuestas para cada una de ellas. Para las variables cuantitativas se calculó la media y la desviación estándar, y para las cualitativas, el porcentaje. Se realizó un análisis de asociación bivariante mediante el test de la ji al cuadrado (con una corrección con el test estadístico exacto de Fisher, cuando las condiciones lo requerían) y una prueba t de Student para muestras independientes. Se hace un análisis multivariante mediante regresión logística multinomial y para valorar la concordancia entre las diferentes escalas se aplica el test kappa de Cohen. El análisis estadístico se realizó con el programa SPSS 27.0 y un valor p < 0,05 se consideró estadísticamente significativo.
Resultados
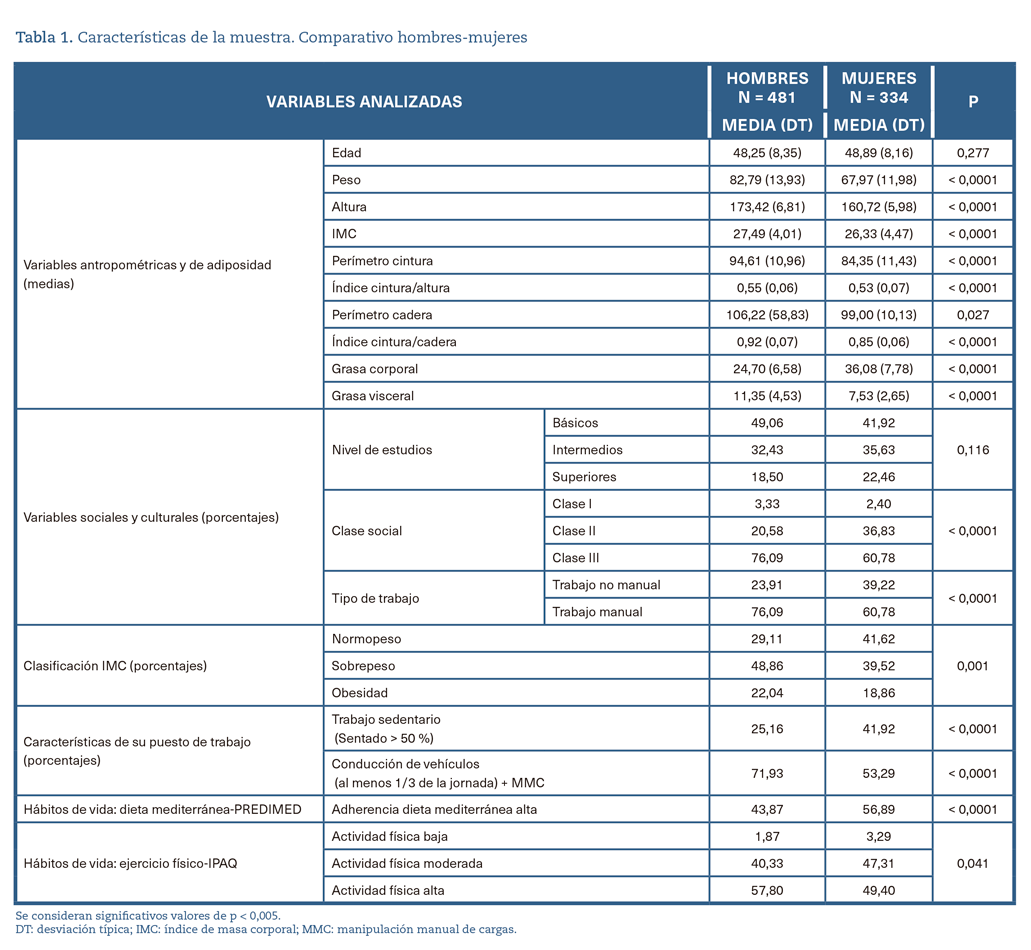
Las características de la muestra poblacional se muestran en la tabla 1, destacando la mayor adherencia a MedDiet en mujeres y un IMC más elevado en hombres, con diferencias significativas entre hombres y mujeres en todos los IA cuantificados. Entre los hombres es más elevado el nivel de AF9.
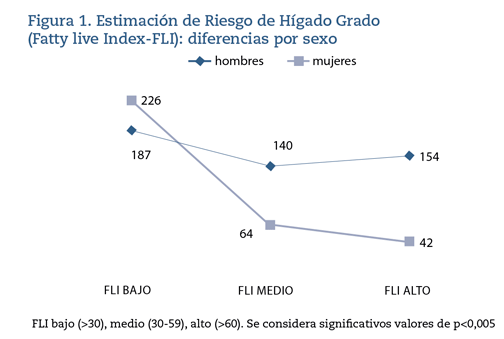
El FLI medio (30-59)/alto (> 60) es más elevado en hombres, con diferencias estadísticamente significativas (figura 1).
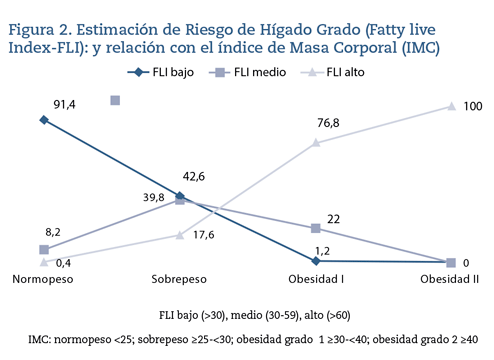
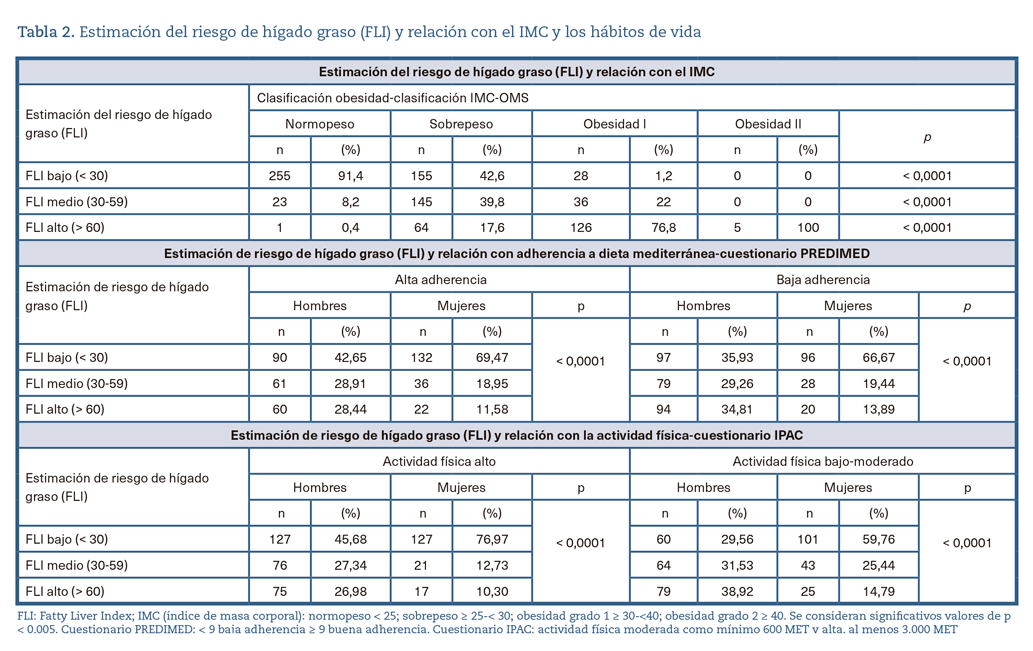
Los valores de FLI guardan relación estadísticamente significativa con el IMC: un 76,8% de los trabajadores con obesidad tipo I y todos (100%) con obesidad tipo II presentan FLI alto (> 60) (tabla 1) (figura 2).
El FLI muestra una relación estadísticamente significativa con adherencia a MedDiet y con AF realizada, con peores resultados en hombres, aunque en ambos géneros aumenta el porcentaje de valores medios/altos (> 30) de FLI en trabajadores con baja adherencia a MedDiet y con bajo nivel de AF (tabla 1).
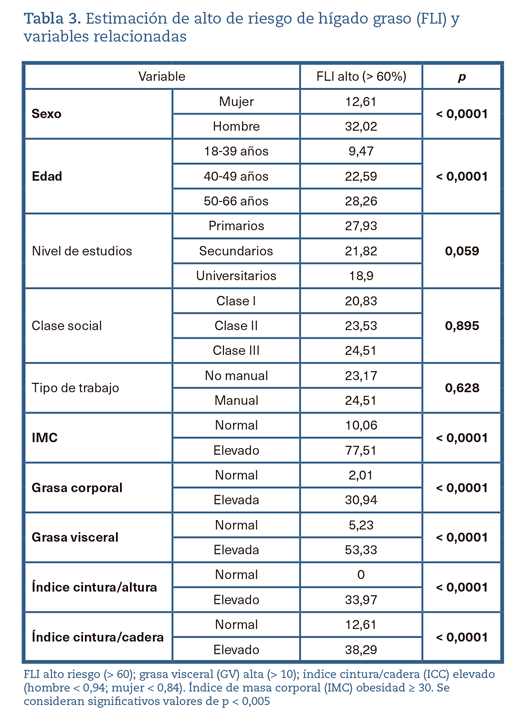
El estudio bivariante de valores altos de FLI muestra una relación significativa con: género (más altos en hombres), edad (más altos en mayores de 50 años) y con todos los indicadores de adiposidad (FLI elevado en rango medio/alto [> 30] relacionado con valores altos de PCi, GC, GV, ICA e ICC) (tabla 2).
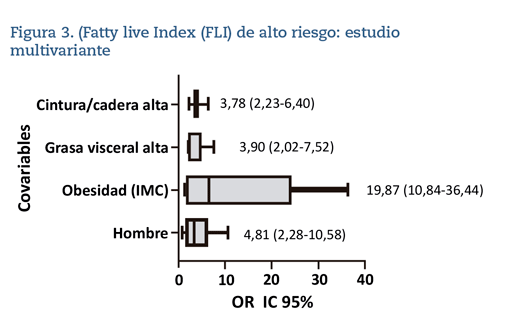
El estudio multivariante relaciona con valores de FLI elevado en rango medio/alto (> 30) las siguientes covariables: ser hombre, elevación de IMC, GV e ICC. El mayor riesgo de FLI en rango > 30 es el IMC alto, con casi 20 veces más riesgo (odds ratio 19,87; IC 95% 10,84-36,44) y en menor proporción el ICC y la GV, siempre con peores resultados en hombres (tabla 3) (figura 3).
Discusión
Los resultados de este trabajo muestran la utilidad del FLI como herramienta de cribado inicial para determinar el riesgo de desarrollar NAFLD asociado a obesidad, según valores de IMC y con indicadores de adiposidad, especialmente GC, GV, ICA e ICC; así como estilo de vida, tomando como referencia la adherencia a MedDiet y con la AF.
La herramienta FLI no está validada en población española, si bien ya lo ha sido en países como Estados Unidos10, Polonia11, China12 o Japón13, entre otros. En este estudio nos hemos acogido a la validación en población general que ha sido utilizada en trabajos previos14, si bien la edad de nuestra población se acota a la etapa laboral entre los 18 y 66 años, excluyendo a los menores de 18 y mayores de 66, lo que supone un sesgo en los resultados. Existen estudios realizados en adultos mayores de 40 años que se aproximan a nuestros rangos de edad pero que no incluyen a los menores de 40 que sí están en nuestro trabajo15.
La enfermedad del NAFLD es de creciente interés en el mundo científico. Comienza con esteatosis hepática y progresa con inflamación a esteatohepatitis no alcohólica. Un subconjunto de pacientes desarrolla fibrosis progresiva y, finalmente, cirrosis. En la mayoría de los casos, el NAFLD está asociado con síndrome metabólico16, especialmente con obesidad. Diagnosticar esta enfermedad en sus comienzos puede evitar su evolución a fibrosis y esteatosis, que no pueden considerarse benignas17.
El aumento de la adiposidad visceral se considera característico del síndrome metabólico, cuya manifestación hepática es el NAFLD, aunque algunos pacientes no tienen obesidad visceral. En nuestro estudio se observa una relación entre la estimación de hígado graso e IA, destacando el PCi y la GV. Sin embargo, otros autores muestran que pacientes con PCi normal pueden tener NAFLD y riesgo de desarrollar fibrosis y destacan que, una vez que la NAFLD está presente, la obesidad visceral no es un determinante de gravedad del daño hepático18.
En otros trabajos, y tomando como referencia la adiposidad visceral, se concluye que no se asocia con esteatosis, inflamación o fibrosis, y que este parámetro no es más poderoso que el PCi para discriminar esteatosis de esteatohepatitis, reflejando las limitaciones de lo que se conoce sobre la patogénesis de la NAFLD19.
La relación entre la estimación de riesgo de hígado graso y la elevación de IMC es clara en nuestro trabajo y coincide con estudios previos que establecen una fuerte asociación del NAFLD con la obesidad central estimada con el ICC, mayor incluso que la estimada con un IMC alto20. Se afirma que la obesidad central puede suponer una mayor amenaza para la salud que la obesidad general, aunque ambas se asocian de forma independiente con un mayor riesgo de NAFLD21. En nuestro caso, la asociación más potente en el estudio multivariante ha sido con el IMC, junto con el ICC y el PCi.
Nuestros resultados muestran que el ICA tiene relación significativa con un FLI alto, al igual que otros autores; se asocian factores metabólicos con daño hepático en pacientes con NAFLD, concretamente con los indicadores de adiposidad visceral como expresión de la disfunción del tejido adiposo, tanto cualitativa como cuantitativa, correlacionándolo de forma independiente con fibrosis significativa22.
En nuestro trabajo destaca la utilidad del FLI como marcador de NAFLD en una población laboral, así como la correlación entre los resultados de FLI y los rangos de IMC. Proponemos su uso para caracterizar las primeras alteraciones metabólicas en personas con sobrepeso u obesidad, coincidiendo con lo afirmado por otros autores en sus trabajos con este indicador23.
En el mundo del trabajo, donde se realiza este estudio, existe un control y seguimiento regular de los trabajadores. Si consideramos que el NAFLD es la enfermedad hepática más frecuente en países occidentales y que el FLI es fácil de obtener, su utilización puede ayudar a seleccionar a las personas más indicadas para la realización de ecografía hepática y asesorarlas preventivamente sobre hábitos de vida y, en investigación, para seleccionar a pacientes en los estudios epidemiológicos24.
Autores israelíes indican que el FLI muestra buena concordancia con otros métodos diagnósticos, como con SteatoTest y concordancia moderada con ecografía abdominal. Si se excluyen los valores intermedios, el FLI tiene un valor diagnóstico alto frente a la ecografía25 y ha sido validado en distintas poblaciones y grupos etarios26. Sería aún más deseable una prueba que pudiera repetirse a lo largo del tiempo para controlar la progresión de la enfermedad o la respuesta a la intervención terapéutica27.
Nuestro trabajo destaca la relación entre los resultados de FLI y hábitos de vida, tomando como referencia la adherencia a MedDiet y la AF realizada, que forman parte de las campañas de promoción de la salud habituales desde las empresas y son de gran interés en salud pública.
Algunos trabajos proponen asociar FLI y PCi. El FLI tiene un poder discriminatorio aceptable en el diagnóstico de EHGNA, pero el PCi es un índice simple y accesible con un desempeño similar. En nuestro caso, hemos utilizado ambos, y la concordancia de resultados coincide con estos trabajos previos28.
En salud laboral, el FLI es un instrumento sencillo de utilizar, accesible en nuestro medio laboral y de utilidad predictiva de evolución a hígado graso no alcohólico de pacientes obesos o con riesgo metabólico. Se trata de una herramienta útil en vigilancia individual y colectiva de la salud en salud laboral para la prevención primaria y la promoción de la salud.
Conclusiones
El riesgo de hígado graso aumenta con la obesidad y con los hábitos de vida no saludables, con valores más desfavorables entre los hombres. Destaca la importancia de valorar, junto con el IMC, los indicadores de adiposidad.